COVID-19

Die Atemwegserkrankung COVID-19 beruht auf einer Infektion mit dem Coronavirus SARS-CoV-2. Die Erkenntnisse zu den genauen Übertragungswegen dieses Coronavirus sind noch begrenzt. Allerdings sind die Übertragungswege eng verwandter anderer Coronaviren gut bekannt. Verschiedene Arten von Coronaviren lösen beim Menschen typischerweise gewöhnliche Erkältungskrankheiten aus. Darüber hinaus sind in der Vergangenheit andere Coronaviren, wie das SARS- und MERS-Coronavirus aufgetreten, die zu schweren Atemwegserkrankungen geführt haben. Zielorgane von Coronaviren des Menschen sind vor allem die Atemwege.
Als wichtigster Übertragungsweg des SARS-CoV-2 wird eine sogenannte Tröpfchen-Infektion angesehen, bei der die Viren von infizierten Menschen über Tröpfchen - beispielsweise beim Niesen oder Husten - in die Luft abgegeben und anschließend eingeatmet werden. In besonderen Situationen scheint auch eine Übertragung über Aerosole (Tröpfchenkerne, kleiner als fünf Mikrometer) - beispielsweise beim Sprechen - möglich zu sein. Weiterhin kann eine Übertragung über Kontakt- oder Schmierinfektionen nicht ausgeschlossen werden. Hierbei gelangen Erreger, die sich auf den Händen befinden, an die Schleimhäute der Nase oder des Auges, wo sie zu einer Infektion führen können.
Für die hauptsächliche Übertragung über die Atemwege spricht auch die Verteilung von Virus-Andockstellen (Rezeptoren) im menschlichen Körper. SARS-CoV-2 benötigt die beiden Proteine ACE2 und TMPRSS2, um in Wirtszellen eindringen zu können. Beim Menschen stellen verschiedene Zelltypen diese Proteine her. Bestimmte Zellen in der Nasenschleimhaut produzieren jedoch nach neuen Erkenntnissen besonders große Mengen dieser Proteine. Daher wird vermutet, dass SARS-CoV-2 in erster Linie die Nase als Eintrittspforte nutzt.
Nach dem SARS-CoV-2-Ausbruchsgeschehen im Winter 2019/20 entwickeln sich die Infektionsraten zum Herbst erwartungsgemäß wieder sehr dynamisch, und die Infektionszahlen steigen sowohl in Deutschland als auch weltweit an. Nach wie vor steht aktuell kein Impfstoff zur Verfügung. Die Gefahr einer Verstärkung des Infektionsgeschehens mit erheblichen Folgen für Leben und Gesundheit der Bevölkerung und einer möglichen Überforderung des Gesundheitssystems besteht unvermindert fort. Insbesondere sind die Folgen für unserer Wirtschaft kaum abzusehen, weil es der Gesellschaft und Politik nicht gelingt, eine zielführende Strategie zu entwickeln.
Gezieltes Testen ist ein essentieller Bestandteil der Pandemiebekämpfung: Eine konsequente Umsetzung einer gezielten, anlassbezogenen Teststrategie ermöglicht eine schnelle und präzise Erfassung der Zahl und der Verteilung von infizierten Personen und damit ein stets aktuelles Lagebild. Dank gezieltem Testen können Infektionsketten schneller unterbrochen werden, was zum Schutz unseres Gesundheitssystems vor Überlastung und dem Aufrechterhalten der Arbeitsprozesse beiträgt. Testen entbindet jedoch nicht von der Einhaltung der AHA+L-Regel (Abstand, Hygiene, Alltagsmaske + Lüften), notwendigen Hygienevorkehrungen sowie kontinuierlicher Symptomüberwachung.
In Deutschland wird sehr umfassend auf das Vorliegen von Infektionen mit dem Coronavirus SARS-CoV-2 getestet. Hierzu wurden die Testkapazitäten zum Virusnachweis mittels Nukleinsäurenachweis (PCR)-Testung bzw. die seit Ende September erhältlichen Antigen Rapid Tests (ART) kontinuierlich erweitert
Infektiosität
Die Infektiosität eines Virus in Probenmaterial kann anhand der Virusanzucht aus respiratorischen Proben in geeigneten Zellkulturen bewertet werden. Dieses Verfahren ist das aufwendigste Verfahren zum Virus-Nachweis und ist primär in Forschungseinrichtungen vertreten. Der Anzuchterfolg variiert dabei in Abhängigkeit von der Viruslast, Abnahmesystem und Transportzeit. Passend zu klinisch-epidemiologischen Hinweisen auf präsymptomatische Übertragungen kann replikationsfähiges Virus schon bei präsymptomatischen Patienten nachgewiesen werden.
Einschränkend ist hier hinzuzufügen, dass klare zeitliche Eingrenzung des Symptombeginns nicht immer möglich ist, insbesondere wenn atypische oder paucisymptomatische Verläufe vorliegen. Nach dem Auftreten erster Symptome sinkt die Anzuchtwahrscheinlichkeit kontinuierlich ab. Bei mild-moderater Erkrankung und normalem Immunstatus ist ab Tag 10 nach Symptombeginn bis auf Einzelfälle keine Virusanzucht mehr möglich. Unveröffentlichte Daten aus dem RKI zeigen ebenfalls, dass die Virusanzucht 10 Tage nach Symptombeginn nur äußerst selten gelang.
Andererseits kann replikationsfähiges Virus bei schwer erkrankten Patienten sowie bei Vorliegen disponierender Faktoren wie z.B. Immundefekten über Zeiträume >10 Tage nachgewiesen werden. Bei hospitalisierten Patienten mit schweren klinischen Verläufen ist über erfolgreiche Virusanzucht bis zum Tag 20 nach Symptombeginn berichtet; hierbei lag die Anzuchtwahrscheinlichkeit ab Tag 15 unter 5%.
Welcher Test wird benötigt ?
Antigen- oder Antikörper-Test ?
Antigen-Nachweis mittels PCR oder "Schnelltest" ART ?
Was bedeutet die Viruslast und die ct-Zahl ?
Fragen und Antworten
Antigen (Ag)-Test versus Antikörper (Ak)-Test :
Habe ich eine aktive / akute / aktuelle Infektion mit Covid-19 ? Bin ich jetzt ansteckend ?
Antigen-Test mit Virus-Nachweis (also PCR oder ART) Abstrich (Nase oder Rachen) erforderlich
Hatte ich bereits früher eine Covid-19-Infektion erlebt ? Bin ich in der Schlussphase / Rekonvaleszenz der Infektion? Habe ich eine Immunität gegen Covid-19 ?
Antikörper-Test (AKT auf IgM, IgA, IgG, Elisa und Ak-Schnelltest) Blutentnahme erforderlich
COVID-19 Diagnostik
Antigen-Nachweis mittels PCR und ART
Viruslast / Ct-Zahl
In Klinik und Praxis erfolgt der Virus-Nachweis bzw. Antigen-Nachweis mittels einer (Reverse Transcription) Polymerase Chain Reaction (PCR oder RT-PCR genannt).
Die Polymerase-Kettenreaktion (englisch polymerase chain reaction (PCR)) ist eine Methode, um Erbsubstanz (DNA) in vitro zu vervielfältigen. Dazu wird das Enzym DNA-Polymerase verwendet. Die Bezeichnung Kettenreaktion bedeutet in diesem Zusammenhang, dass die Produkte vorheriger Zyklen als Ausgangsstoffe für den nächsten Zyklus dienen und somit eine exponentielle Vervielfältigung ermöglichen. Die PCR wird nicht nur für die Erkennung der Covid-19 Infektion genutzt, sondern auh zur Diagnostik von Erbkrankheiten und für das Erstellen und Überprüfen genetischer Fingerabdrücke, für das Klonieren von Genen und für Abstammungsgutachten verwendet.
Die Reverse-Transkriptase-Polymerase-Kettenreaktion (englisch reverse transcription polymerase chain reaction, kurz RT-PCR) ist die Kombination von zwei Methoden der Molekularbiologie – die Nutzung der Reversen Transkriptase (RT) und der Polymerase-Kettenreaktion (PCR) – um RNA nachzuweisen, weil das Covid-19 Virus RNA enthält und diese zunächst mittels der Reversen Transkriptase in für die PCR geeignete DNA "zurückgeschrieben" werden muss.
Der Ct-Wert bzw. Ct-Wert, abgekürzt für engl. cycle threshold (wörtl. „Zyklus-Schwelle“), ist eine theoretische Größe, welche diejenige Stelle beschreibt (normalerweise auf der waagerechten Diagrammachse), an der das exponentielle Wachstum einer Kurve beginnt.
Die Größe spielt vor allem für die Quantifizierung von DNA-Molekülen während einer PCR eine Rolle. Hier beschreibt der Ct-Wert den Teil der Kurve, in dem die Fluoreszenz erstmals exponentiell über den Hintergrund- bzw. Schwellenwert (auf der senkrechten Diagrammachse) ansteigt. Je mehr DNA (RNA) vor der Polymerase-Kettenreaktion (PCR) in der Probenlösung vorlag, desto mehr Kopien entstehen in den Polymerisierungszyklen, und umso schneller kommt es zu Fluoreszenzsignalen, und dementsprechend eher übersteigt die Fluoreszenz den Schwellenwert. Ein Vergleich des Ct-Wertes zweier Proben zeigt, welche vor der Amplifizierung mehr DNA enthielt, vorausgesetzt beide Amplifikationen erfolgten mit gleicher Effizienz. Der Ct-Wert ist somit ein Wert für die Virusmenge im Patienten: Ein niedriger CT-Wert zeigt viele Viren (und hohe Ansteckung) an, ein hoher Ct-Wert hingegen spricht für eine geringerer Virusmenge auf der Schleimhautoberfläche.
Diagnostisches Fenster für Covid-19
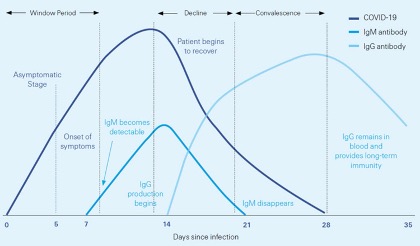
Die zeitliche Verteilung des Auftretens von biologischen Markern muss in der Wahl der diagnostischen Methode berücksichtigt werden. Im asymptomatischen Frühstadium nach Virus-Aufnahme ist ein Nachweis des Virus für etwa 3 Tage selten möglich. Diese Inkubationszeit kann in einigen Fällen auch erheblich länger dauern.
Ab etwa 1-2 Tagen vor Auftreten einer Symptomatik oder dem Durchlaufen der Inkubationszeit gelingt der Nachweis des Virus regelmäßig mit Hilfe der PCR oder dem Antigen Rapid Test (Roche et al.). Während die PCR aufgrund ihrer technischen Möglichkeiten mit wiederholten Zyklen (ct-Wert) auch kleinste Mengen des Virus nachweisen kann, liegt die hohe Sensitivität des Antigen-Schnelltests von Roche bei den Virusmengen mit ct-Werten bis 30 und damit im Bereich der klinisch relevanten Virusmenge mit Blick auf die Ansteckungsgefahr (Contagiosität) und Symptombildung.
Positive PCR-Befunde mit ct-Werten über 30 werden von vielen Gesundheitsbehörden als nicht ansteckend betrachtet. Allerdings ist es wichtig, solche Grenzziehungen durch wiederholte Testung und klinische Untersuchung zu verifizieren und die Entwicklung der Infektion zu erfassen. Das Ergebnis der PCR steht nach einigen Stunden oder einem Tag zur Verfügung. Die Schnelltests liefern ein Ergebnis nach 15 Minuten. Erst bei Viruslast mit ct-Werten deutlich über 30 sinkt die Sensitivität der Antigen-Schnelltests. Ein positiver Befund im Schnelltest löst die Meldepflicht aus. Das Ergebnis sollte zur Bestimmung der Viruslast durch eine PCR verifiziert werden.
Fragen und Antworten
Frage:
Wann soll ich einen Test machen, wenn ich heute engen Kontakt mit einer Covid-positiven Person hatte ?
Antwort:
Die Inkubationszeit dauert meist 3 Tage, so dass erst dann ein Antigen-Test mittels Abstrich sinnvoll ist, ggf. soll der Test nach 2-5 weiteren Tagen wiederholt werden. Entsprechend lässt sich diese Regel für Kontakte in den vergangenen Tagen anwenden.
________________________________
Frage:
Wird der Antigen-Schnelltest (ART) als Virus-Nachweis anerkannt?
Antwort:
Ja, die Antigen-Schnelltests sind Teil der nationalen Teststrategie, und ein positives Ergebnis muss gemäß Infektionsschutzgesetz dem Gesundheitsamt gemeldet werden, - analog zum PCR-Test.
________________________________
Frage:
Kann der Antigen-Schnelltest auch bei Kindern gemacht werden ?
Antwort:
Ja, die Tests sind auch für Kinder und Säuglinge geeignet.
Frage:
Können Antigen-Tests und Antikörper-Tests auch gleichzeitig abgenommen werden?
Antort: Ja, das geht prinzipiell.
Frage:
Ist ein Antigen-Schnelltest (ART) überhaupt verlässlich?
Antwort:
Ja, sogar sehr. Die Spezifität des Tests der Firma Roche liegt bei über 99% und die angebene Sensitivität bei über 96%. Im klinisch relevanten Bereich der Virusmenge mit einem ct-Wert bis 30 ist der ART (Schnelltest) sehr sicher. Aus unseren eigenen Testerfahrungen können wir sagen, dass der Test noch bei Patienten mit ct-Werten über 30 richtig-positive Ergebnisse lieferte. Der Vorteil des Tests liegt darin, dass er sofort ein relevantes Ergebnis ermöglicht.
Die Qualität des Testergebnisses, unabhängig ob PCR oder Antigen-Schnelltest (ART), hängt primär vom richtigen Zeitpunkt und dann absolut entscheidend von der richtigen Abstrich-Technik ab. 
Der beste Test liefert keine guten Ergebnisse, falls der Abstrich inkompetent oder zu oberflächlich entnommen wurde.
Zu bestimmten Zeitpunkten lässt sich der Virus nur im hinteren Nasenabschnitt nachweisen. Und dort muss der Abstrich dann auch erfolgen, gerade bei symptomarmen Patienten in der Frühphase der Infektion, in der eine Unterbrechung der Ansteckungskette so wichtig und noch möglich ist.
Case-Fatality / Letalität
Für den Fall-Verstorbenen-Anteil (engl. case fatality rate, CFR) teilt man die Zahl der gemeldeten verstorbenen Fälle durch die Zahl der gemeldeten Fälle in einer Population. Alternativ wird durch die Zahl der Fälle mit bekanntem Endpunkt (genesene und verstorbene Fälle) geteilt. Ersterer Quotient würde den endgültigen Anteil unterschätzen, bei letzterem Quotient würde der endgültige Anteil überschätzt werden. Die mit COVID-19 verbundenen CFRs sind vor allem altersspezifisch, variieren international stark zwischen den einzelnen Ländern und im Laufe der Zeit innerhalb der Länder. Wie bei SARS-CoV-1 zeigt sich jedoch ein ähnlicher Zusammenhang zwischen CFR und dem Alter – während der Fall-Verstorbenen-Anteil bei Erkrankten bis etwa 50 Jahren unter 0,1% liegt, steigt er ab 50 zunehmend an und lieg bei Personen über 80 Jahren häufig über 10%.
Die Letalität beschreibt die Anzahl der verstorbenen Fälle als Anteil der Zahl der (tatsächlich) erkrankten Fälle. Dazu liegen keine verlässlichen Daten vor, weil die tatsächliche Anzahl erkrankter Menschen unbekannt ist.